打一针胜过挨一刀——胖人的福音?
发布时间:2018-06-12
随着生活水平的提高和饮食结构的改变,肥胖已经逐渐成为了一个社会问题。而由于肥胖导致的各种并发症,正越来越影响着人们的身体健康和生活质量。据2016年4月2日发表在《The Lancet》上的一篇调查文章数据显示,在近40年间,肥胖人群从1975年的1.05亿增加到了2014年的6.41亿。按照这种趋势发展,到2025年,估计将有近五分之一的人是属于肥胖人群。其中,更有6%的男性和9%的女性达到严重肥胖的程度。
肥胖是2型糖尿病自然病程的起源。在2017年,全世界有4.25亿糖尿病患者,其中95%是属于2型糖尿病。而在所有的2型糖尿病患者中,又有80%的患者伴有超重或者肥胖。美国有2型糖尿病患者3000万左右,由于饮食习惯,90%以上的2型糖尿病患者伴有肥胖。中国的情况稍微好点。在1.14亿中国糖尿病患者中,有65%左右的患者同时伴有肥胖症状。肥胖的标准一般以BMI指数来界定(所谓BMI,就是Body Mass Index, 可翻译为身体质量指数,或简称为体质指数。它是一个人的体重除以他的身高的平方,单位为kg/m2 )。BMI大于25的,即为超重,大于30的,即为肥胖。数据表明,BMI值越大,则患2型糖尿病的比例越高。 通常说来,女性比男性更易患2型糖尿病,其患病几率是男性的3-4倍。对女性来说,如果BMI大于35,则几乎肯定会患2型糖尿病。
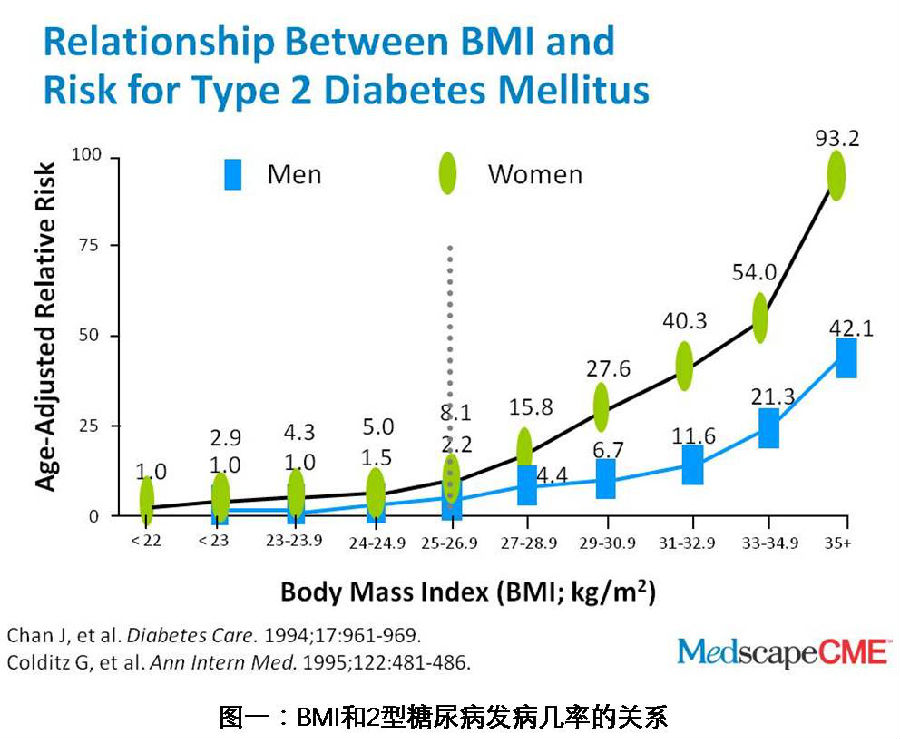
图一数据显示的是BMI指数和患2型糖尿病的几率的关系,从中可看出,对于男性来说,肥胖将使其比正常男性患2型糖尿病的几率增大将近8倍,从1.5%的患病几率增加到11.6%。而女性相对来说更易患T2DM, 肥胖女性比正常女性患T2DM的几率虽然同样增加8倍,但是患病几率却是从5.0%增加到40.3%。
肥胖不仅仅是引发2型糖尿病的罪魁祸首,它还是引起其他心血管疾病(比如心脏病和中风),肌骨病,肝脏疾病(NAFLD或者NASH),甚至一些癌症的罪魁祸首。所以,对于伴有肥胖的2型糖尿病患者来说,其治疗就会更复杂。多数糖尿病药物,虽然在降血糖方面疗效显著,但它们在降低体重方面却没有明显疗效甚至增加体重。比如α-糖苷酶抑制剂,DPP-4抑制剂,就在体重变化上没有什么影响。而胰岛素,磺脲类药物还有噻唑类药物则更糟,体重不降反升,特别是胰岛素类,体重增加明显,最高可达8公斤。对于伴有肥胖的2型糖尿病患者来说,不能不说是个坏消息。虽然血糖控制住了,但是由于本来就胖的身体进一步增加体重,会使患者在心血管方面承担更高的风险。二甲双胍可以降糖的同时减轻体重,但是,相比胰岛素,其降糖效果不是很好,而且长期服用,其效用会逐渐降低。
胰高血糖素样肽-1(Glucagon like peptide-1, GLP-1)类似物是市场上目前最受欢迎的降糖减肥药物,比如说诺和诺德公司生产的利拉鲁肽(liraglutide,商品名Victoza,中文名:诺和力)和礼来公司生产的杜拉鲁肽(Dulaglutide, 商品名Trulicity)在短时间内就占据了10%以上的市场份额,市场销售额年均增长30%以上。不过,单一的GLP-1类似物的减肥效果,虽然在目前的竞争中占有一定优势,但是并没有达到人们的预期。而且,此类药物通过降低人们的食欲,控制进食量来降低体重,某种程度上来说,降低了病人的生活质量。
目前,对于伴有肥胖的2型糖尿病患者来说,最有效的治疗方案还是外科手术治疗(Bariatric Surgery,见图二),比如胃旁路手术(Gastric bypass surgeries),通过改变肠道结构和减少胃的空间和长度,关闭大部分胃功能,来治疗肥胖症,对肥胖的治愈率有效率可达99%。

而且,该手术对同时患有II型糖尿病或其他心血管疾病的肥胖患者来说,其糖尿病的改善率达到90%以上,糖尿病的缓解达到78%以上。所谓糖尿病改善是指降低血糖含量,减少用药剂量和改善糖尿病相关的健康问题。而所谓糖尿病缓解,是指血糖含量降低到正常水平,不再需要降糖药了。
肥胖外科手术治疗虽然效果好,但是价格昂贵,手术要求条件高,不是所有医院都可以进行这项手术。而且,患者对这种手术的接受度相对也比较低。所以,这种手术并没有成为糖尿病治疗的主流。那么,有没有办法不用做手术,仅靠吃药来达到相同的效果呢?
人们对肥胖外科手术的作用机理进行了大量研究,相应的研究结果给了我们很大希望。研究表明,这些良好效果并不是因为胃肠物理缩小或营养吸收不良引起的。这一结论最基本和直接的证据就是,经历过这种手术的人,饥饿感要比正常人差好多,哪怕他们的体重正在减轻。这和营养吸收不良的解释是完全相反的,因为按通常道理,胃消化和吸收被限制了,营养跟不上,只能消耗储存的能量,人们应该更容易感到饥饿才对。进一步研究发现,实行此手术后,血液循环系统中肠道激素的分泌水平发生了很大变化,比如说胰高血糖素样肽-1(glucagon-like peptide-1, GLP-1), 胃泌酸调节素(oxyntomodulin),成纤维细胞生长因子-19(fibroblast growth factor-19,FGF19),胰高血糖素(glucagon,GCG),胃饥饿素(Ghrelin)等等。如我们所知,体内的能量平衡不单单是有肠胃来控制的,而是由中央神经系统和肠胃系统一起合作控制的。大脑和肠胃协同进化的优先方向就是使能量利用达到很好的平衡,不浪费也不短缺。肠道激素就是肠胃系统和中央神经系统沟通的一类介质。美国密西根大学的Randy J. Seeley和同事提出了肠道适应假说(图三)来解释肥胖手术治疗的良好疗效背后的机理。
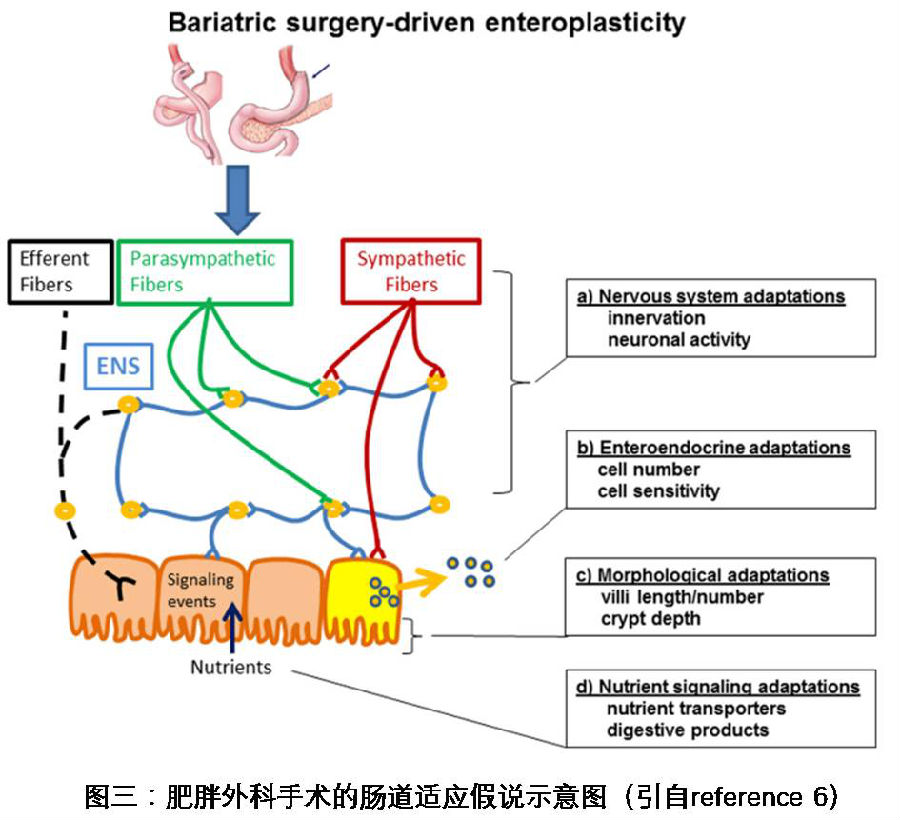
通俗的说来就是,肥胖治疗手术通过改变肠胃消化空间的大小,打破了原有的偏离了“能量平衡”的 “脑-胃”调控路线(偏向于能量储存,嗜食且机体基础代谢消耗少,导致肥胖),引起一系列适应性反应,重新构架了一个遵守“能量平衡”的“脑-胃”调控路线,使机体的能量摄入和消耗逐渐达到一个新的平衡,使机体保持健康状态。这个假说也得到了多个实验的支持和论证。按照这个假说,即使不进行胃旁路手术,只要我们模拟胃旁路手术造成的激素水平增加,也可达到胃旁路手术的同样效果。
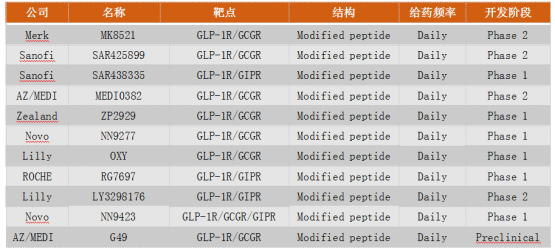
基于肥胖治疗手术对于肥胖和糖尿病的良好效果和肠道适应假说,国外已经有公司和科研机构开始了新的对肥胖症和糖尿病的药物开发,比如说下表中的这些制药巨头。这些开发中的药物多是双效药物(除了Novo的NN9423),而且设计的给药频率也是一天一次。
道尔生物基于自身MultipleBody®技术平台,开发了全球唯一一款同时具有GCG,GLP-1和FGF21活性的三效单分子长效蛋白药物DR10619。该药物的设计用药频率是一周一次,相比上表中的同类在研产品,用药频率有了大大提高。该药物分子还同时作用于多个作用靶点,在各个靶点之间,通过精心设计和筛选,平衡各个靶点配体的相对活性,使多种作用相互协调,互相促进,从而达到良好的减肥和降糖效果。其中,GCG可以提高血糖浓度,GLP-1可以促进胰岛素的分泌和降低血糖浓度,通过GCG和GLP-1的联合作用,可以增加能量消耗,同时控制血糖浓度在合理范围。FGF21是胰岛素敏感型,它的加入,可以进一步增加能量消耗。与此同时,FGF21还可以降低有害的低密度胆固醇水平以及其他脂类代谢物,从而有益于心血管健康。
初步的实验结果显示,DR10619在小鼠的降糖,减重实验上,表现突出,很有希望成为新一代的高效减肥良药。

图四是不同药物设计对DIO小鼠体重影响的实验数据。在四天一次的用药频率下,28天内,相比于对照组,DR10619组小鼠的体重可以减重达到40%,这个减重效果是优于所有其他药物,充分说明了多靶点效用组合的威力。而且,相比于更为显著的减重效果,DR10619组小鼠在摄食抑制上,和对照组相比,并没有表现出明显的厌食。

图五描述的是受试小鼠的摄食情况,虽然体重下降了20%,在10nmol/kg的剂量下,DR10619组的摄食总量甚至升高了9%。在30nmol/kg的剂量下,DR10619组的体重下降了40%,但摄食总量却才下降了8%, 说明DR10619并没有明显的摄食抑制。相比之下,杜拉鲁肽和利拉鲁肽,虽然其体重只下降了10%,但是其总摄食量却也分别降低了19%和16%。这说明相对于杜拉鲁肽和利拉鲁肽通过摄食抑制造成的减肥效果, DR10619是通过三种多肽激动剂的协同作用,在保持食欲的同时,增加了机体内部的能量消耗,从而达到减肥的目的。
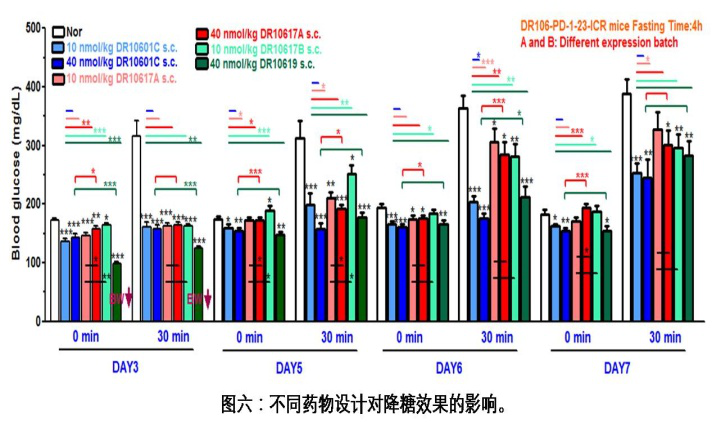
DR10619不但具有很好的减肥效果,在降糖效果上同样有优异表现。 如图六所示,在小鼠IPGTT试验中,DR10619与dulaglutide相似的降糖药效,而且具有更为持久的降糖药效,其降糖效果可以持续到第7天。
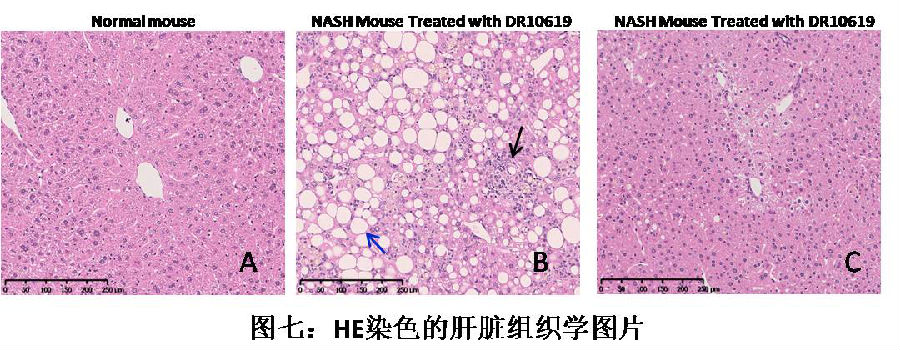
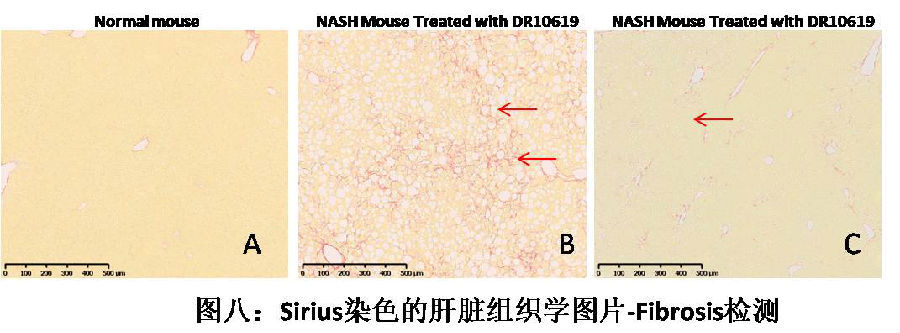
对于由于肥胖引起的非酒精性脂肪肝疾病(NAFLD)或者非酒精性脂肪变性肝炎(NASH),DR10619也表现出了很好的疗效。图七中A是正常小鼠的肝脏组织学图片(HE染色),B是ADCC诱导的NASH小鼠的肝脏组织学图片,可以发现诱导后的NASH小鼠表现出了明显的肝细胞脂肪变性(蓝色箭头)和炎细胞浸润(黑色箭头)现象。但是,经过DR10619治疗后(图C),我们可以发现脂肪变性和炎细胞浸润现象消失了,图C和图A看起来几乎没有什么差别。NASH是NAFLD的一种,是病情恶化的一种,即肝炎。这种肝炎可以导致肝脏中纤维化的形成。这也是区分一般NAFLD和NASH的一种方式。图八是利用Sirius Red染色形成的肝脏组织学图片,从中我们可以看到模型NASH小鼠有很明显的肝脏纤维化(Fibrosis)现象形成(图八-B)。而经过DR10619治疗后,可以发现纤维化现象几乎完全消失了(图八-C),进一步证明了DR10619对于NAFLD/NASH的良好治疗效果。
围绕DR10619的其他一系列动物实验仍在进行,各项生化指标(如TG/ TCH/ ALT/ AST/ HDLC/ LDLC/ GLU等)也在检测,限于篇幅,不便赘述。相关实验在灵长类动物上的表现,也需要进一步检测和确认。随着项目的进展,道尔生物会逐步更新自己的实验数据。
初步的动物实验结果是令人兴奋和鼓舞的,也是符合设计者当初的预期的。通过模拟肥胖外科手术分泌的多重肠道激素效果,GLP-1/GCG/FGF21多效激动剂药物,即DR10619,可以实现手术所达到的治疗效果,这不仅将减轻患者的经济负担和身体负担,而且治疗方便,适宜于广泛推广而不是只限于医疗条件好的地方。相比与肥胖外科手术,除了效用相当外,经济上更实惠,使用上更方便,未来有望成为肥胖/糖尿病治疗领域的“best-in-class”类新型药物。
参考文献:
1. NCD Risk Factor Collaboration (2016),“Trends in adult body-mass index in 200 countries from 1975 to 2014: a pooled analysis of 1698 population-based measurement studies with 19.2 million participants”, The Lancet, Vol 387, P1377-1396.
2. World Health Organization (WHO) website:http://www.who.int/en/news-room/fact-sheets/detail/obesity-and-overweight.
3. https://asmbs.org/patients/surgery-for-diabetes.
4. https://www.pcori.org/blog/leveraging-pcornet-and-health-data-make-gains-against-obesity
5. Brian R. Boettcher (2017), “Gastric bypass surgery mimetic approaches”, Drug Discov Today, Vol 22, P1242-1249.
6. Randy J. Seeley,Adam P. Chambers, Darleen A. Sandoval(2015),“The Role of Gut Adaptation in the Potent Effects of Multiple Bariatric Surgeries on Obesity and Diabetes”,Cell Metabolism, Vol21, P369-378.
7. Christoffer Clemmensen, Timo D. Mu¨ ller, Stephen C. Woods etc (2017), “Gut-Brain Cross-Talk in Metabolic Control”, Cell, Vol 168,P758-774.
8. Maximilian Kleinert, Christoffer Clemmensen, Kerstin Stemmer etc.(2017), “Emerging Poly-Agonists for Obesity and Type 2 Diabetes”, Obesity, Vol 25(10), P1647-1649.